Blasenschwäche und Inkontinenz sind stark tabuisierte Themen, obwohl es sich um ein sehr häufiges Problem handelt. In der Öffentlichkeit spricht kaum jemand darüber – aus Angst, ausgegrenzt zu werden. Noch problematischer ist jedoch, dass Betroffene sich genau aus diesem Schamgefühl auch viel zu selten an ihren Arzt wenden. Daher bleibt das Problem in vielen Fällen unbehandelt.
Aufgrund der häufigen Toilettengänge, die auch nachts auftreten können, wird die Lebensqualität und gegebenenfalls die Schlafqualität oft stark beeinträchtigt. Um unangenehmen Situationen aus dem Weg zu gehen, ziehen sich Betroffene vielfach aus ihrem sozialen Umfeld zurück. Auch auf die Partnerschaft kann sich dies auswirken, da körperliche Nähe aus Angst oder Schamgefühl ungern zugelassen wird. In diesem Ratgeber erfahren Sie hilfreiche Tipps, die Ihren Alltag mit Blasenschwäche erleichtern können.
Wie funktioniert die Blase?
Der Harn wird in der Niere gebildet und über die ableitenden Harnwege zur Blase gebracht. Diese hat die Aufgabe den Urin vorerst zu speichern und schließlich kontrolliert zu entleeren. Das wiederum erfordert ein koordiniertes Zusammenspiel von Beckenboden- und Blasenmuskulatur, dem Blasenschließmuskel sowie dem Nervensystem.
Wenn die Blase ausreichend gefüllt ist (durchschnittlich etwa 300 ml) entsteht ein Dehnungsreiz, der an das Gehirn gesendet wird. Das Gehirn meldet nun an den Körper, dass die Blase bereit zur Entleerung ist, was sich als Dringlichkeitsgefühl bemerkbar macht. In weiterer Folge ist man dazu in der Lage die Blase zu entleeren. Die Kontrolle über die Blasentätigkeit ist jedoch nicht angeboren, sondern muss im Kleinkindalter erst erlernt werden.
|
Bei einer ausreichenden Flüssigkeitsaufnahmemenge von 1,5-2 Liter täglich kommt es über den Tag verteilt zu 5-7 Toilettengängen, davon kann auch einer in der Nacht erfolgen. Dies ist völlig normal und unbedenklich.
Wie oft man tatsächlich die Blase entleeren muss, kann individuell unterschiedlich sein und ist abhängig von verschiedenen Faktoren:
- Alter
- Tatsächliche Trinkmenge
- Art der Getränke
- Medikamente
- Tatsächliche Blasengröße
Sollten sich die Toilettengänge erhöhen oder subjektiv als unangenehm empfunden werden, sollte man sich mit diesem Thema auseinandersetzen.
Was ist Harninkontinenz oder Blasenschwäche?
Von einer Harninkontinenz (oder umgangssprachlich Blasenschwäche) spricht man dann, wenn es nicht oder nicht immer möglich ist die Blasenentleerung selbst zu kontrollieren.
Welche Formen von Harninkontinenz gibt es?
Da eine Harninkontinenz durch anatomische (körperlich bedingte) oder auch neurologische (nervlich bedingte) Grundlagen verursacht werden kann, beschreibt man folgende Ausprägungsformen:
Stress- oder Belastungsinkontinenz
Mit „Stress“ ist in diesem Fall eine erhöhte körperliche Belastung der Blase gemeint. Durch große Veränderungen im Körper wie beispielsweise durch Schwangerschaft und Geburt kann die Beckenbodenmuskulatur beeinträchtigt werden. Bei Erhöhung des Drucks im Bauchraum (z. B. Lachen, Niesen, Heben schwerer Gegenstände) kann es dann zu unwillkürlichem Harnverlust kommen.
Die Belastungsinkontinenz ist vor allem bei jüngeren Frauen der vorherrschende Inkontinenztyp.
|
Drang-Inkontinenz
Eine Drang-Inkontinenz entsteht entweder durch altersbedingte Veränderungen im Gehirn oder infolge neurologischer Erkrankungen (wie Störungen der Nervenleitung oder Hirntumor), die eine erhöhte Blasensensibilität verursachen. Durch die Überreizung der Blase kommt es zu sehr plötzlich auftretendem Harndrang. Grundsätzlich kann auch diese Form in jedem Lebensalter vorkommen, bei Frauen wird dieser Typ jedoch deutlich häufiger ab dem 50. Lebensjahr beobachtet.
Sonderform Reizblase: In diesem Fall hat man die Blasenentleerung zwar unter Kontrolle, dafür aber permanent das Gefühl, auf die Toilette zu müssen. Eine Reizblase entsteht meist durch häufig wiederkehrende Harnwegsinfekte. Auch ohne den Nachweis von Bakterien im Urin, also ohne Vorliegen einer Entzündung, lösen schon geringe Urinmengen das Signal zur Harnentleerung aus. Dies kommt meist durch eine übermäßig gereizte Blasenschleimhaut zustande.
Überlauf-Inkontinenz (Harnabflussstörungen)
Diese Form entsteht durch eine Abflussbehinderung im Harnleiter, wodurch die Blase überfüllt wird. Wenn sie das maximale Fassungsvermögen erreicht hat, kommt es zum Überlaufen.
Diese Art der Inkontinenz kommt aufgrund der gutartigen Vergrößerung der Prostata (benigne Prostatahyperplasie) deutlich häufiger bei Männern vor. Durch die vergrößerte Prostata wird die Harnröhre eingeengt und der Urin am Abfließen gehindert. Bei Frauen beobachtet man die Überlauf-Inkontinenz deutlich seltener. Sie wird vorwiegend durch eine Gebärmuttersenkung hervorgerufen.
Sekundäre Inkontinenz
In diesem Fall handelt es sich um die Folge einer bereits bestehenden Erkrankung oder eines Unfalles. Jene Nervenfasern, die für die Kontrolle der Blase verantwortlich sind, werden in Mitleidenschaft gezogen und der Harn kann nicht mehr selbstständig gehalten werden. Diese Form kommt jedoch deutlich seltener vor.
Mischformen
Es können auch mehrere Inkontinenz-Arten gemeinsam auftreten.
Häufigkeit der Inkontinenz?
Die Angaben zur Häufigkeit weichen sehr stark voneinander ab. Dies liegt an unterschiedlichen Erhebungsmethoden. Viele Fälle bleiben auch aufgrund der Tabuisierung unerkannt.
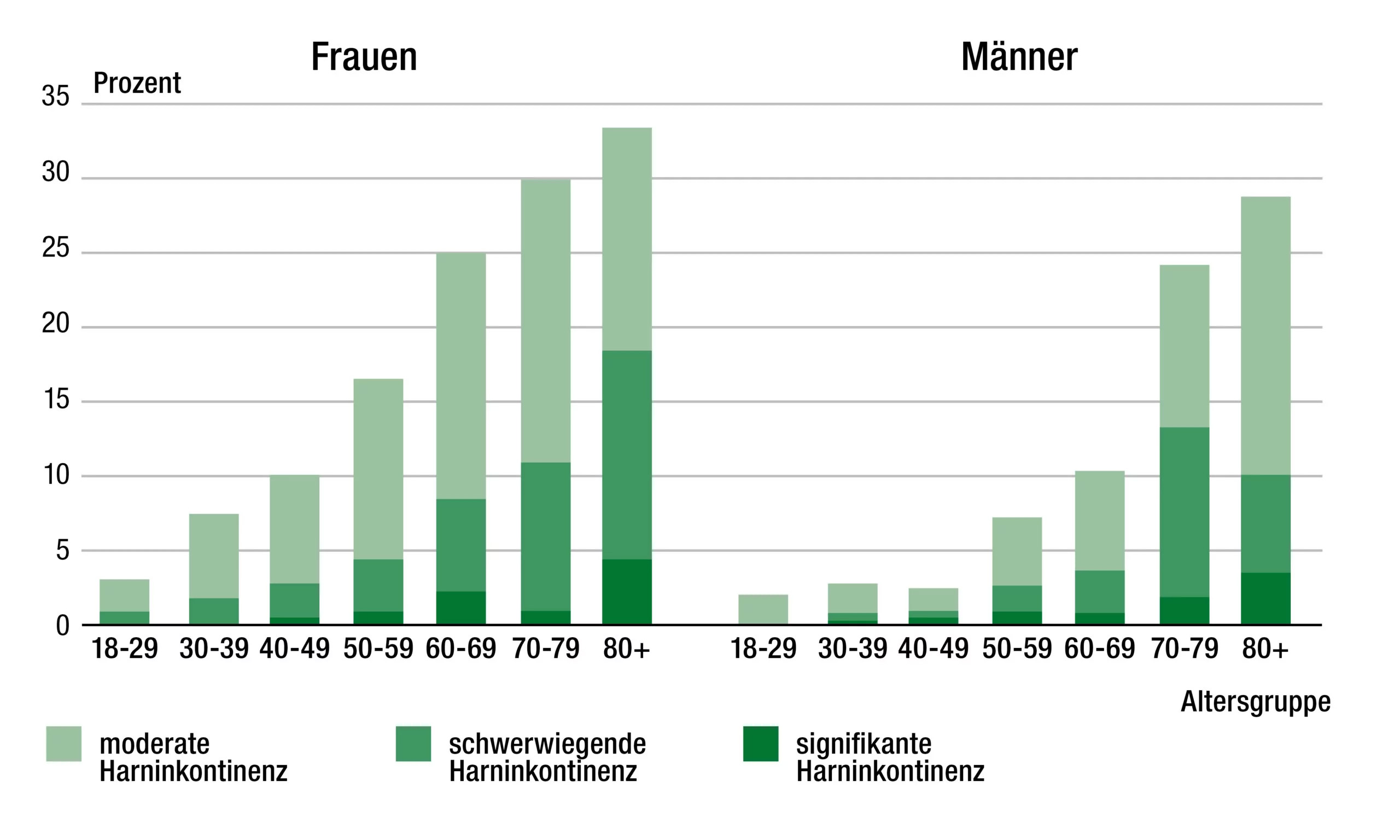
Was jedoch sicher gesagt werden kann ist, dass Frauen in jedem Lebensalter häufiger betroffen sind als Männer. Dies liegt zum einen an den anatomischen Unterschieden, denn der Beckenboden ist wesentlich flexibler gebaut, um eine Schwangerschaft bzw. eine Geburt überhaupt erst zu ermöglichen. Zum anderen belastet eine Schwangerschaft den Beckenboden zusätzlich und kann das Risiko für eine Harninkontinenz erhöhen.
Die vorliegenden Daten zeigen außerdem, dass bei beiden Geschlechtern mit voranschreitendem Lebensalter das Auftreten einer Harninkontinenz kontinuierlich ansteigt.
|
Ursachen für Harninkontinenz oder Blasenschwäche?
Die Ursachen für Harninkontinenz sind vielfältig. Ein erhöhtes Risiko für eine Blasenschwäche haben grundsätzlich Frauen und ältere Menschen. Geschlechterspezifische Unterschiede sind in diesem Fall besonders stark ausgeprägt.
Folgend werden mögliche Auslöser für eine Blasenschwäche aufgelistet:
Schwangerschaft und Entbindung – können die Kontinenz wesentlich beeinflussen. Während dieser Phase wird die Beckenbodenmuskulatur einer besonderen Belastung ausgesetzt. Während der Entbindung ist es sogar möglich, dass durch die Presswehen die Muskulatur, das Bindegewebe oder die Nerven beschädigt werden.
Das Risiko, eine Blasenschwäche zu entwickeln, nimmt mit steigender Anzahl an Geburten wie auch bei Mehrlingsschwangerschaften zu.
|
Übergewicht – durch Übergewicht kommt es zum einen durch eine vermehrte Fettablagerung im Bindegewebe zu einer Bindegewebsschwäche, wodurch die Stützfunktion abnimmt. Zum anderen erhöht sich dauerhaft der Druck im Bauchraum, was die Beckenbodenmuskulatur belastet.
Wechseljahre – durch die verminderte Hormonproduktion (Östrogene und Gestagene) wird in den Wechseljahren die Beckenbodenmuskulatur zunehmend weniger belastungsfähig.
Wiederkehrende Harnwegsinfekte – begünstigen vor allem die Entstehung einer Reizblase, dadurch kommt es zu häufigem Harndrang, der jedoch kontrollierbar ist.
Chronische Verstopfung – kann durch falsche Ernährungsgewohnheiten oder auch durch Medikamente hervorgerufen werden. Bei Verstopfung muss zur Stuhlentleerung erhöhter Druck aufgebracht werden. Dauerhaft kann sich dies ebenso negativ auf die Beckenbodenmuskulatur auswirken.
|
Weitere Erkrankungen, die das Risiko einer Blasenschwäche begünstigen können:
- Diabetes mellitus – wird mit einem erhöhten Risiko in Zusammenhang gebracht. Man vermutet, dass dies mit Schädigungen der kleinen Blutgefäße wie auch der Nerven zusammenhängt.
- Chronische Atemwegserkrankungen (z. B. COPD – chronisch obstruktive Lungenerkrankung) – erhöhte Belastung durch ständiges und überdurchschnittlich starkes Husten. Auch hier erhöht sich die Druckbelastung im Bauchraum deutlich.
- Neurologische Erkrankungen (z. B. Multiple Sklerose) – durch die gestörte Informationsverarbeitung kann auch die Blasenentleerung beeinflusst werden.
- Schlaganfall – Nach einen Schlaganfall kommt es durch die Mangeldurchblutung in entsprechenden Hirnarealen häufig zur Harninkontinenz. In diesem Fall bildet sie sich die Blasenschwäche meist wieder ganz zurück.
- Werden bei einer Lähmung, die für die Blasenfunktion notwendigen Nervenbahnen durchtrennt, entsteht ebenfalls eine Harninkontinenz.
Auch Medikamente können die Harnspeicherung wie auch die Entleerung beeinflussen:
- Diuretika (wassertreibende Wirkstoffe wie Hydrochlorothiazid (HCT) oder Furosemid) – sie werden zur Blutdruckregelung eingesetzt und es kommt zur vermehrten Flüssigkeitsausscheidung. Daher ist es besonders wichtig diese Medikamente morgens einzunehmen, um einen verstärkten Harndrang in der Nacht zu vermeiden.
- Cholinergika- und Cholinesterase-Hemmer (z. B. Wirkstoffe, wie Acetylcholin, Carbachol oder Donepezil) – diese Medikamentenklassen ahmen einerseits die Wirkung von Nervenbotenstoffen nach bzw. verhindern deren Abbau. So wird die Harnblasenentleerung weiter gefördert und es kommt zu noch häufigerem Harndrang. Diese Medikamentenklassen werden beispielsweise bei Darmverschluss, Mundtrockenheit oder Alzheimer eingesetzt.
Blasenschwäche aufgrund von Medikamenten betrifft meist ältere Menschen, da sie häufig mehrere Medikamente gleichzeitig einnehmen. Die bestehende Medikation sollte daher bei einer neu auftretenden Inkontinenz besonders bei älteren Personen immer überprüft werden.
Therapie bei Harninkontinenz und Blasenschwäche?
Eine erfolgreiche Therapie orientiert sich am Typ, dem Schweregrad und den Ursachen. So stehen nicht medikamentöse und medikamentöse Therapieformen zu Verfügung.
Therapie bei Belastungsinkontinenz
Bei der Belastungsinkontinenz kommt es zu einer erhöhten körperlichen Belastung der Blase. Ein erhöhter Druck im Bauchraum verursacht beispielsweise durch Schwangerschaft oder Geburt kann die Beckenbodenmuskulatur beeinträchtigen. Diese Form wird wie folgt therapiert:
Beckenbodentraining
Bei Blasenschwäche ist es sinnvoll die Beckenbodenmuskulatur zu trainieren, um sie aufzubauen und zu stärken. Dies ist allerdings nicht nur bei bereits bestehender Blasenschwäche zu berücksichtigen, sondern kann auch bereits in jungen Jahren sinnvoll sein. Besonders bei einer sitzenden Bürotätigkeit sowie während und nach einer Schwangerschaft.
Die wichtigsten Übungen für die Beckenbodenmuskulatur:
- Beckenbodenlift – Bei dieser Übung stellen Sie die Beine hüftbreit auseinander und der Oberkörper bleibt gerade. Man spannt in dieser Haltung die Beckenbodenmuskulatur an und zieht diese nach oben. Diese Position einen Moment halten und danach langsam wieder loslassen.

- Sesselmarsch – Hier sitzen Sie am vorderen Ende eines Stuhls und die Beine stehen im rechten Winkel am Boden. Abwechselnd werden die Fersen gegen den Boden gedrückt. Dadurch wird der hintere Beckenboden angespannt.

- Beckenbrücke – Legen Sie sich auf den Rücken und stellen Sie die Beine auf. Heben Sie das Becken vom Boden ab und ziehen Sie es nach oben. Der Beckenboden muss angespannt werden, solange das Becken angehoben ist.

Es empfiehlt sich, diese Übungen täglich für etwa 15 Minuten konsequent durchzuführen.
Weitere Übungen finden Sie im Dr. Böhm® Ratgeber für Beckenbodenübungen.
Elektrostimulation
Durch elektrische Impulse wird mit Hilfe von Therapiegeräten, die anal oder vaginal eingeführt werden, die Beckenmuskulatur trainiert. Daraus resultiert ein größerer Trainingseffekt, da der Muskulatur ein Widerstand geboten wird.
Medikamentöse Therapie
Eine medikamentöse Therapie spielt im Bereich der Belastungsinkontinenz eine untergeordnete Rolle. Bei sehr schweren Fällen gibt es jedoch die Möglichkeit, den Beckenboden operativ zu stabilisieren.
Therapie bei Dranginkontinenz
Eine Drang-Inkontinenz entsteht entweder durch altersbedingte Veränderungen im Gehirn oder infolge neurologischer Erkrankungen (wie Morbus Parkinson oder Multiple Sklerose), die eine erhöhte Blasensensibilität verursachen. Durch die Überreizung der Blase kommt es zu sehr plötzlich auftretendem Harndrang.
Bei Dranginkontinenz steht die medikamentöse Behandlung im Vordergrund. Folgende Medikamente werden unter ärztlicher Verordnung eingesetzt:
- Anticholinergika (z. B. Tolterodin, Trospiumchlorid, Oxybutinin) – durch diese Medikamentenklasse werden Rezeptoren in der Blasenwandmuskulatur blockiert, um ein unwillkürliches Zusammenziehen der Blase zu vermeiden.
- β-Agonisten (z. B. Mirabegron) – dieser Wirkstoff entspannt die Blasenmuskulatur und erhöht dadurch die Blasenkapazität.
- Erweiternde Maßnahmen – auch bei der Dranginkontinenz kann Beckenbodentraining sinnvoll sein, spielt jedoch eine untergeordnete Rolle.
Pflanzliche Therapiemöglichkeiten bei Blasenschwäche
Im Bereich der Phytopharmaka wird bei Blasenschwäche der steirische Arzneikürbis angewendet.
Steirischer Arzneikürbis (Cucurbita pepo L. var. styriaca)
Die positive Wirkung von Kürbis auf Blase und Prostata ist bereits seit mehreren Jahrhunderten bekannt. Heute weiß man, dass die wirksamen Inhaltsstoffe des Kürbisses in seinen Samen, also den Kürbiskernen, zu finden sind.
|
Kürbiskerne enthalten neben fettem Öl (hoher Ölsäuregehalt) auch Proteine, Kohlenhydrate und Vitamin E. Es handelt sich somit um ein sehr nährstoffreiches Öl, weshalb es auch in der Küche gerne angewendet wird.
Wichtig zu wissen ist jedoch, dass die wirksamen Inhaltsstoffe für die Blase und Prostata nicht im Kürbiskernöl zu finden sind. Um die gewünschte Wirkung zu erhalten, werden sogenannte wässrig-alkoholische Auszüge eingesetzt.

Extrakte aus den Kürbissamen – also den „Kürbiskernen“ – werden bei der Frau zur Vorbeugung und Behandlung von Funktionsstörungen der ableitenden Harnwege eingesetzt. Dazu zählen Blasenschwäche durch Belastungs- oder Stressinkontinenz sowie die Stärkung bei einer bestehenden Reizblase.
|
Auch klinische Studiendaten zeigen, dass die Wirkung von Kürbiskernen einen Einfluss auf die weibliche Blase hat:
Die täglichen Inkontinenzvorkommnisse konnten bei Frauen (35-84 Jahre) nach einer zweiwöchigen Anwendung um 41 % und nach sechs Wochen sogar um 68 % verringert werden (Abb. 1).1
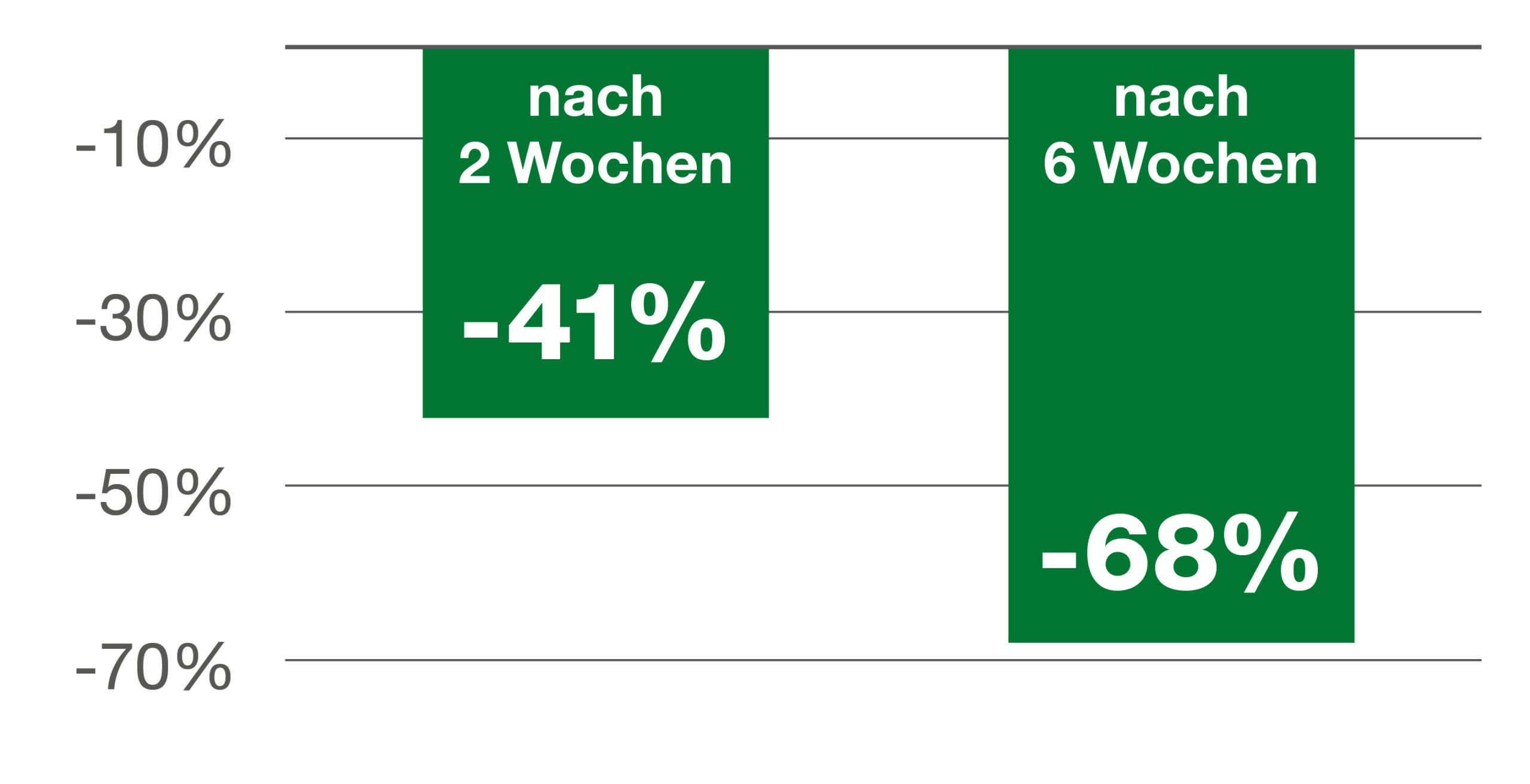
Abb. 1: Verringerung der täglichen Inkontinenzvorkommnisse.1
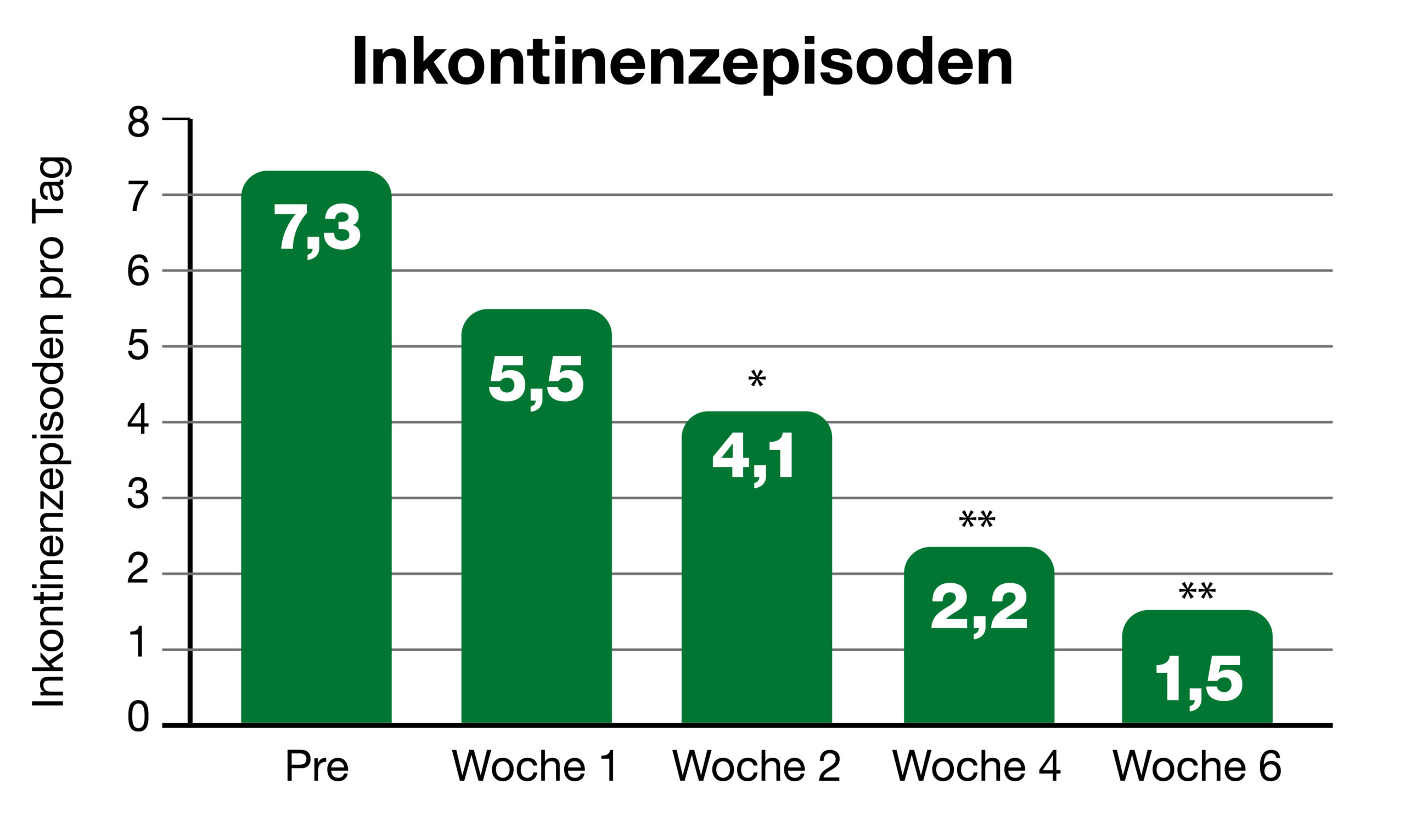
Abb. 2: Verringerung Inkontinenzvorkommnisse von 7,3 auf 1,5 pro Tag.2
Eine weitere Studie zeigte an 39 Frauen nach der Menopause (52-86 Jahren), dass nach 6 Wochen eine Verbesserung der Blasenentleerung festgestellt wurde. So kam man zu dem signifikanten Ergebnis, dass sich die Inkontinenzvorkommnisse von 7,3 auf 1,5 pro Tag reduziert hatten (Abb. 2).2
In einer Placebo-kontrollierten Studie an 120 Frauen (35-70 Jahre) mit Symptomen einer Reizblase konnte zudem nach 12 Wochen der Harndrang signifikant reduziert werden (Abb. 3). Auch der nächtliche Harndrang, die Häufigkeit der Toilettengänge und so auch die Lebensqualität haben sich signifikant verbessert.3
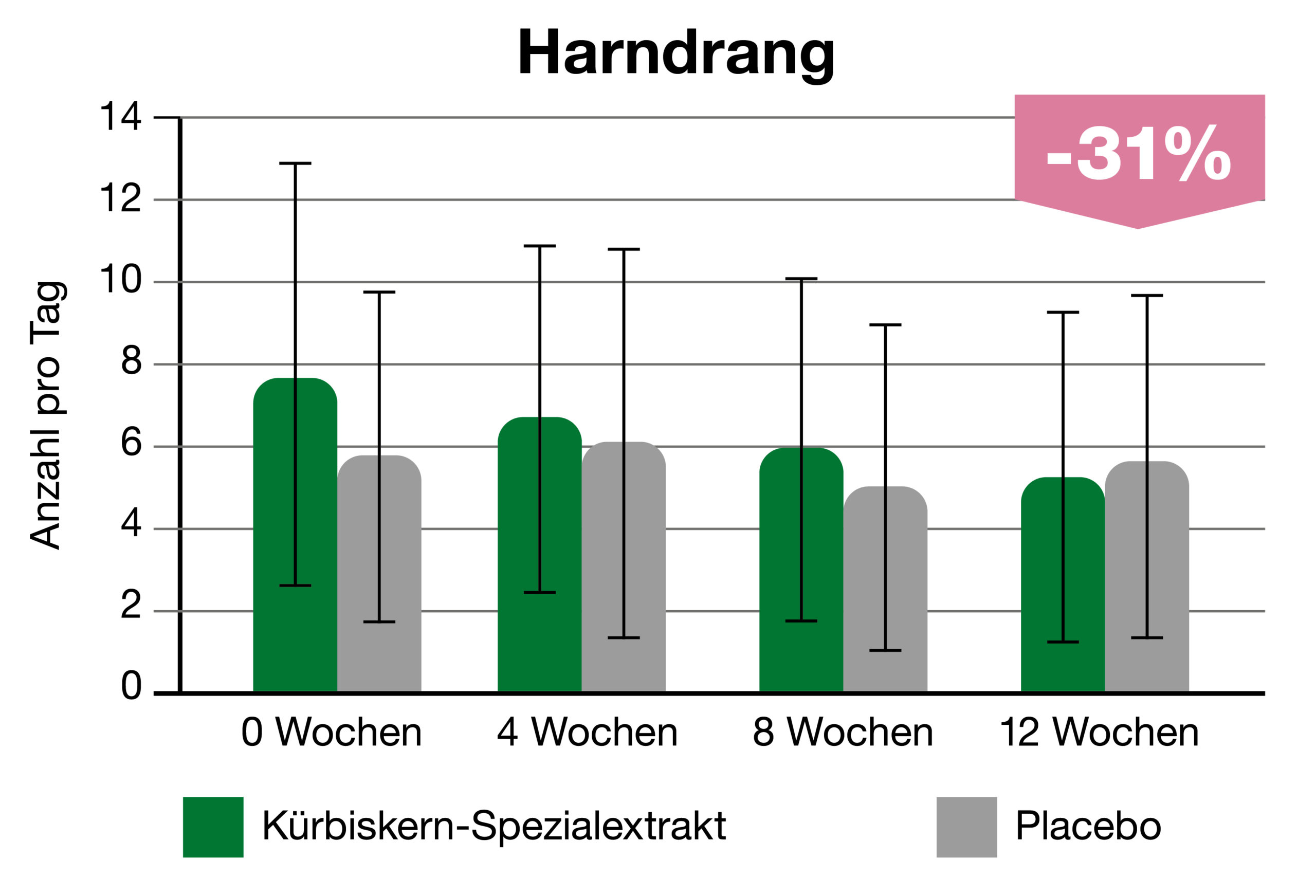
Abb. 3: Verringerung des Harndrangs nach 4, 8 und 12 Wochen.2
|
Kürbis hat auch eine Wirkung bei Männern!
Auch bei Männern entfaltet Kürbis seine positive Wirkung. Hier wird er bei „benigner Prostatahyperplasie“ – gutartig vergrößertem Prostatagewebe – eingesetzt. Die Wirkstoffe unterstützen den normalen Harnfluss und stärken die Blasenfunktion.
In einer Studie wurde 60 Testpersonen im Alter von 50-75 Jahren täglich 500 mg Kürbis-Extrakt verabreicht (dies entspricht etwa 10 g Kürbiskernen). Nach 12 Wochen erreichte man in allen abgefragten Kategorien eine signifikante Verbesserung der Symptome (Abb. 4).4
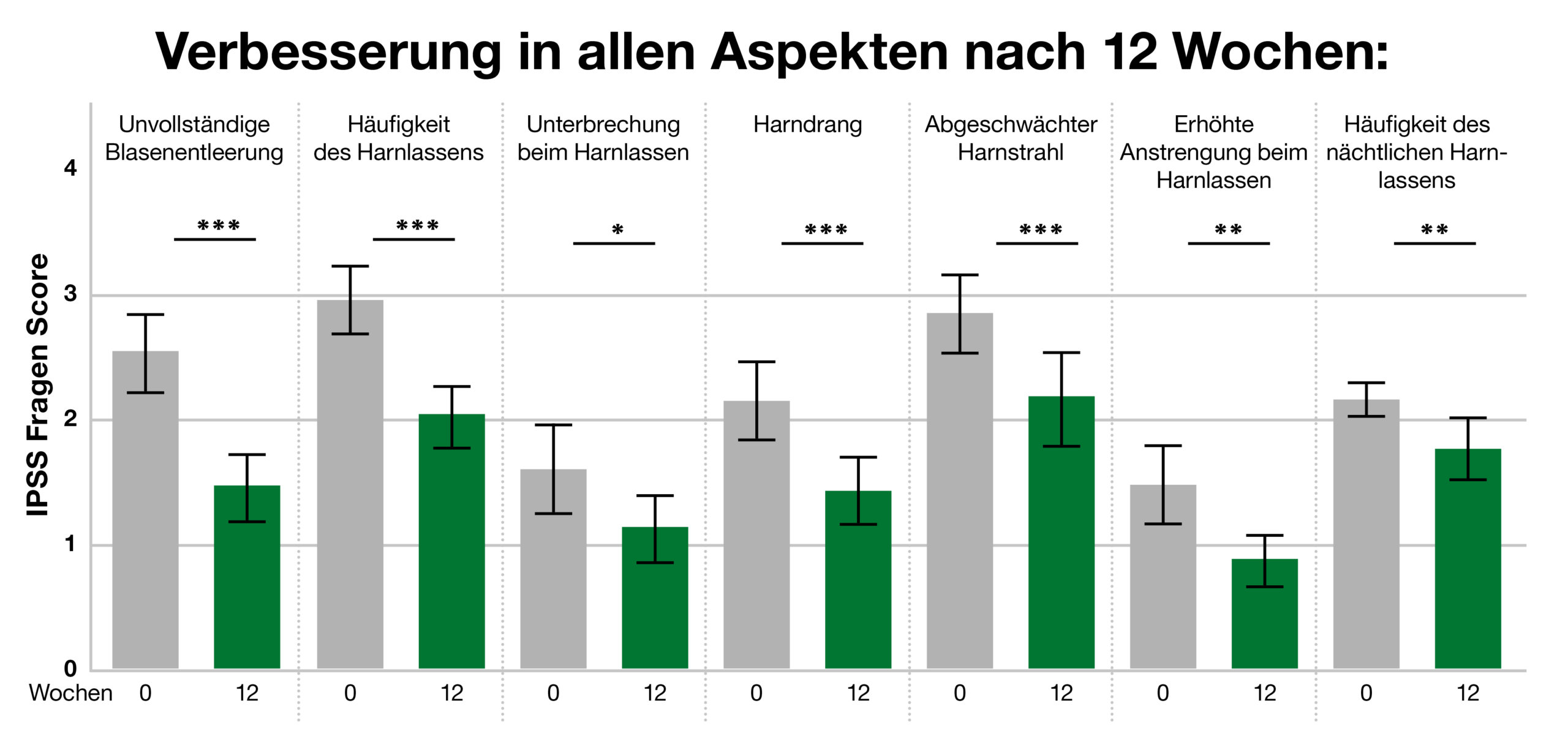
Abb. 4: Alle Symptome des benignen Prostatasyndroms besserten sich durch einen wässrig-alkoholischen-Kürbisextrakt nach 12 Wochen.4
|
Wann zum Arzt?
Wenn Blasenschwäche auftritt ist es sehr wichtig, sich mit dem Problem auseinander zu setzen und es nicht totzuschweigen. Im ersten Schritt können Beckenbodenübungen und natürliche Möglichkeiten wie etwa der Kürbis eingesetzt werden.
Wenn die Beschwerden sich nicht bessern oder sogar stärker werden, sollte jedoch unbedingt ein Arzt aufgesucht werden.
Tipps bei Blasenschwäche
Ausreichendes Trinken tagsüber!
Die Überlegung weniger zu Trinken klingt zwar zunächst plausibel („Wenn man weniger trinkt, muss man auch seltener die Toilette aufsuchen“), das Gegenteil ist jedoch der Fall! Um die Blasenkapazität zu erhalten sollte man wie gewöhnlich mindestens 1,5-2 Liter Flüssigkeit pro Tag zu sich nehmen. Wenn die Flüssigkeitsmenge bewusst reduziert wird, stellt sich die Blase darauf ein und das Füllvolumen nimmt ab.
ABER – abends weniger trinken!
Man sollte jedoch trotzdem darauf achten, vor dem Schlafengehen die Flüssigkeitsmenge zu reduzieren, um die Blasenfüllung während der Nacht so gering wie möglich zu halten.
|
Koffeinhaltige Getränke reduzieren
Koffein hat eine harntreibende Wirkung, daher sollte der Konsum von entsprechenden Getränken reduziert und besonders abends gemieden werden.
Time to work out!
Es lohnt sich, überflüssige Kilos los zu werden, da Übergewicht zusätzlich Druck auf die Beckenbodenmuskulatur ausübt. Folgende Sportarten eignen sich besonders dafür:
- Yoga
- Schwimmen
Andere Sportarten können den Beckenboden wiederum zusätzlich belasten – etwa Joggen etc.
Bei bereits bestehenden Problemen ist es sinnvoll, sich an einen Physiotherapeuten zu wenden.

Mehr Ballaststoffe bitte!
Indirekt kann auch die Ernährung die Blasenschwäche positiv beeinflussen.
Bei häufigem hartem Stuhlgang muss die Beckenbodenmuskulatur vermehrt dem Druck standhalten. Dies kann sich bei Blasenschwäche negativ auswirken.
Daher sollte bewusst eine ballaststoffreiche Ernährung eingehalten werden, die hartem Stuhl und Verstopfung vorbeugt.
Ballaststoffreiche Nahrungsmittel:
- Getreide, besonders Hafer
- Sojabohnen
- Nüsse, davon besonders Mandeln und Haselnüsse
- Gemüse wie Karotten, Kohl und Paprika

Richtiges Aufheben will gelernt sein!
Besonders bei bestehender Belastungsinkontinenz ist es wichtig, die Beckenbodenmuskulatur nicht zu überlasten. Daher sollte man sich besonders darauf konzentrieren, die Kraft beim Aufheben schwerer Gegenstände über die Beinmuskulatur aufzubringen:
In hüftbreiter Stellung in die Hocke gehen und den Oberkörper möglichst gerade halten. Bevor der Gegenstand angehoben wird, die Beckenbodenmuskulatur anspannen und aus den Beinen heraus nach oben gehen.
So schonen Sie nicht nur den Rücken, sondern auch die Blase.
1 Yanagisawa E, Satoh I. Study of effectiveness of mixed processed food containing Cucurbita pepo seed extract and soybean seed extract on stress urinary incontinence in women. Jpn J Med Pharm Sci 2003; 14: 313–322.
2 Sogabe H, Terado T. Open clinical study of effects of pumpkin seed extract/soybean germ extract mixture containing processed foods on nocturia. Jpn J Med Pharm Sci 2001; 46: 727–737.
3 Shim B, Jeong H, Lee S, Hwang S, Moon B, Storni C. A randomized double-blind placebo-controlled clinical trial of a product containing pumpkin seed extract and soy germ extract to improve overactive bladder-related voiding dysfunction and quality of life. Journal of Functional Foods 2014; 8: 111–117.
4 Leibbrand M, Siefer S, Schön C, Perrinjaquet-Moccetti T, Kompek A, Csernich A, Bucar F, Kreuter MH, J Med Food advance online publication 24 April 2019; doi: 10.1089/jmf.2018.0106
Weitere Informationen finden Sie hier:
www.dr-boehm.at/beckenbodenuebungen
www.gesundheit.gv.at/inkontinenz
www.gesundheitsinformation.de/





